 | Информационная система |  |
Государственное санитарно-эпидемиологическое нормирование
Российской Федерации
4.2. БИОЛОГИЧЕСКИЕ И МИКРОБИОЛОГИЧЕСКИЕ ФАКТОРЫ
Лабораторная
диагностика
менингококковой
инфекции и
гнойных бактериальных менингитов
Методические указания
МУК 4.2.1887-04
Москва 2005
Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов: Методические указания. - М.: Федеральный центр гигиены и эпидемиологии Роспотребнадзора, 2005.
1. Разработаны: Центральным научно-исследовательским институтом эпидемиологии Минздрава России (И.С. Королева, Г.В. Белошицкий, Л.В. Спирихина, А.М. Грачева, И.М. Закроева); Центром Госсанэпиднадзора в г. Москве (Н.Н. Филатов, Г.Г. Чистякова); Департаментом Госсанэпиднадзора Минздрава России (Г.Ф. Лазикова, Н.А. Кошкина, З.С. Середа).
2. Утверждены Главным государственным санитарным врачом Российской Федерации, Первым заместителем Министра здравоохранения Российской Федерации Г.Г. Онищенко 4 марта 2004 года.
3. Введены впервые.
СОДЕРЖАНИЕ
4.2. БИОЛОГИЧЕСКИЕ И МИКРОБИОЛОГИЧЕСКИЕ ФАКТОРЫ
Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов
Методические указания
МУК 4.2.1887-04
1. Область применения
1.1. В настоящих методических указаниях изложены организационные и методологические принципы лабораторной диагностики менингококковой инфекции и гнойных бактериальных менингитов.
1.2. Методические указания предназначены для специалистов органов и учреждений государственной санитарно-эпидемиологической службы и здравоохранения.
2. Общие сведения
Менингиты бактериальной природы - тяжелейшие инфекционные заболевания, при которых в инфекционный процесс вовлекаются мягкие мозговые оболочки основания головного мозга и верхняя часть спинного мозга.
Локализация очага воспаления, а также характерные для этих заболеваний тяжелейшие клинические проявления и генерализация процесса с поражением различных органов и тканей указывают на необходимость быстрого решения вопроса об этиологии заболевания и назначения адекватной антибактериальной терапии, которая неоднозначна для гнойных бактериальных менингитов (ГБМ) разной этиологии.
От грамотного и своевременного проведения исследований по определению этиологического агента заболевания и как можно более раннего начала соответствующего этиотропного лечения зависит исход заболевания, показатели летальности, число и тяжесть постинфекционных осложнений.
Данные лабораторной диагностики бактериальных менингитов и изучение основных биологических свойств у возбудителей лежат в основе определения прогностических критериев в системе эпидемиологического надзора за бактериальными менингитами, в том числе и генерализованными формами менингококковой инфекции (ГФМИ).
Необходимо учитывать, что одним из проявлений ГФМИ является распространенная клиническая форма «менингококковый менингит» без менингококкцемии, при которой точный клинический диагноз без проведения лабораторных исследований поставить невозможно.
Рационально организованная комплексная лабораторная диагностика гнойных бактериальных менингитов любой этиологии позволяет достоверно контролировать состояние проблемы этой инфекционной патологии.
3. Эпидемиологические особенности менингококковой инфекции и гнойных бактериальных менингитов
Гнойные бактериальные менингиты, включающие в себя генерализованные формы менингококковой инфекции, широко распространены во всем мире. Эти заболевания отличаются не только высокими показателями заболеваемости, смертности и летальности, но и частыми осложнениями, затрудняющими нормальное развитие и полноценную жизнь переболевшего менингитом. Показатели летальности от ГБМ в зависимости от возраста, клинических форм болезни и от этиологического агента в развитых странах составляют в среднем 3 - 19 %, а в развивающихся - 37 - 60 %. С признаками тяжелой инвалидизации (глухота, задержка умственного развития, патологическая неврологическая симптоматика и др.) из стационаров выписывается более 50 % пациентов. По данным Всемирной организации здравоохранения (ВОЗ) ежегодно в мире регистрируется 1 млн. случаев гнойных бактериальных менингитов, из которых 200 тыс. заканчиваются летально.
Заболевание наиболее часто встречается в первые два года жизни, хотя известно, что бактериальный менингит может развиться в любом возрасте. Этиологическими агентами являются менингококки, пневмококки, гемофильные палочки, стафилококки, энтеробактерии, стрептококки, листерии и другие микроорганизмы. Наиболее значимыми возбудителями признаны менингококки, пневмококки и гемофильные палочки типа «b», отвечающие за более чем 90 % случаев от числа всех расшифрованных ГБМ. Следует подчеркнуть важную роль и «прочих» микроорганизмов, особенно в этиологии бактериальных менингитов у новорожденных. Клиническая и лабораторная дифференциальная диагностика синдрома менингита должна включать и учитывать большой спектр заболеваний, таких как туберкулезный менингит, малярия, ряд энцефалитов, способных давать похожую на бактериальный менингит клиническую картину.
Среди гнойных бактериальных менингитов генерализованные формы менингококковой инфекции вызывают наибольшую озабоченность в мире из-за периодически возникающих пандемий, эпидемий, эпидемических подъемов заболеваемости и вспышек.
Менингококки классифицируют по составу полисахарида на 12 серологических групп - А, В, С, X, Y, Z, W-135, 29E, К, L, Н, I, из которых только первые три серогруппы (А, В, С) отвечают за более чем 90 % случаев клинически выраженной генерализованной менингококковой инфекции.
Район субсахарной Африки, от Эфиопии с востока до Гамбии с запада, и включающий 15 стран и более 260 млн. человек известен как «менингитный пояс». Там регистрируют высокие показатели заболеваемости менингококковой инфекцией (МИ), обусловленной менингококками серогруппы А (показатели достигают 1000 на 100 тыс. населения в период эпидемий и 100 на 100 тыс. в межэпидемический период). В обзорах по менингиту в Африке отмечается связь эпидемических подъемов заболеваемости с засушливым периодом года, когда наиболее высока вероятность нарушения целостности слизистой оболочки носоглотки, способствующей проникновению менингококков в кровоток. Эпидемии встречаются не только на Африканском континенте. Известны крупные вспышки в Бразилии и на Кубе (70-е годы), Иране и Ираке (60-е годы), Монголии (начало 70-х годов), Российской Федерации (начало 70-х годов), Непале и Индии (середина 80-х годов). По-прежнему высока заболеваемость МИ среди аборигенов Австралии и во многих странах Европейского континента. Так, в последние годы была зарегистрирована эпидемия менингококковой инфекции, вызванная менингококками серогруппы В в Новой Зеландии с показателем заболеваемости более 11 на 100 тыс. населения. Большую озабоченность у мировой медицинской общественности вызывает эпидемиологическая ситуация в Саудовской Аравии, в ряде арабских стран, а также за пределами этого региона в связи с постоянно возникающими эпидемиями МИ среди паломников в Мекку (август-сентябрь 1987 года, март-май 2000 года).
В рамках официальной государственной статистической отчетности в Российской Федерации регистрируют только менингококковую инфекцию. Заболеваемость менингококковой инфекцией в Российской Федерации в 1998 - 2002 годы носила стабильный характер, и показатели ее составляли в среднем 2,7 на 100 тыс. населения. В 2003 году отмечен рост заболеваемости МИ по сравнению с 2002 годом на 8,3 %, показатель заболеваемости составил 3,01 на 100 тыс. населения (табл. 1).
Заболеваемость менингококковой инфекцией в Российской Федерации за 1998 - 2003 годы (на 100 тыс. населения)
|
1999 |
2000 |
2001 |
2002 |
2003 |
|
|
2,7 |
2,6 |
2,7 |
2,8 |
2,7 |
3,01 |
На отдельных территориях Российской Федерации заболеваемость МИ в 2002 году превысила средний показатель по стране в 2 - 3 раза. Так, в Республике Хакасии в 2002 году зарегистрирован наивысший показатель заболеваемости - 9,38; в Мурманской области он составил 7,64; Архангельской области - 6,84; Хабаровском крае - 6,53. В 2003 году в Республике Хакасии, Хабаровском крае, Астраханской, Свердловской, Мурманской, Ульяновской, Тюменской областях, Ханты-Мансийском, Агинско-Бурятском автономных округах показатели составили 5,3 - 10,8 на 100 тыс. населения, превышая средний показатель по стране в 1,8 - 3,6 раза. Среди заболевших преобладали дети до 14 лет. Их доля составила в 2002 году 64 %, в 2003 году - 62,8 %. В 2003 году показатель заболеваемости среди детей составил 11,7 на 100 тыс. детей, в т.ч. среди детей до 1 года - 59,0, от 1 года до 2 лет - 29,5, от 3 до 6 лет - 11,1. От менингококковой инфекции умерло в 2003 году 432 человека, летальность составила по стране 9,9 %.
Важным параметром эпидемиологического надзора за МИ является изучение серогрупповой характеристики менингококков, выделенных из ликвора и крови больных генерализованными формами менингококковой инфекции. По данным Российского центра по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами, в 2002 году в серогрупповой характеристике менингококков почти в равных соотношениях выявлены менингококки серогруппы А (38,2 %) и В (36,6 %). Доля менингококков серогруппы С составила 24,6 %. На другие серогруппы менингококков и негруппируемые штаммы приходилось 0,5 % (табл. 2).
Серогрупповая характеристика менингококков в Российской Федерации в 2002 - 2003 годах (в % от общего числа отгруппированных штаммов)
|
Серогруппы менингококков |
|||||||||
|
А |
В |
С |
X |
Y |
Z |
29Е |
W135 |
НА* |
|
|
2002 |
38,2 |
36,6 |
24,6 |
0,1 |
0,1 |
0,1 |
- |
0,1 |
0,1 |
|
2003 |
35,0 |
31,0 |
17,8 |
0,4 |
0,1 |
0,1 |
0,1 |
0,4 |
15,1 |
|
* НА - неагтлютинирующиеся штаммы. |
|||||||||
По обобщенным данным, в 2003 году отмечалось некоторое преобладание менингококков серогруппы А (35 %), а доля менингококков серогруппы В и С составила 31 и 17,8 % соответственно. На редкие серогруппы менингоккоков приходилось 1,1 %, а доля неагглютинирующихся штаммов составила 15,1 %.
Выявленные показатели серогруппового пейзажа менингококков в 2003 году различались по территориальным округам Российской Федерации. Так, в Южном и Центральном федеральных округах выявлено преобладание менингококков серогруппы А (52,8 и 44,9 % соответственно). В других округах распространение эпидемиологически опасной серогруппы А было незначительным и колебалось от 3 (Северо-Западный федеральный округ) до 9,5 % (Дальневосточный Федеральный округ). Вместе с тем, в Северо-Западном, Дальневосточном и Сибирском федеральных округах значительно преобладали менингококки серогруппы В (66,7, 52,4 и 48,9 % соответственно). Наименьшим территориальным колебаниям было подвержено распространение менингококков серогруппы С, при этом их удельный вес составил в среднем 17,8 % с ранжированным интервалом колебаний от 14,6 (Южный федеральный округ) до 37,9 % (Уральский федеральный округ).
Генерализованными формами менингококковой инфекции чаще болеют дети (до 70 % от общего числа зарегистрированных случаев), при этом следует отметить возможность заражения менингококковой инфекцией во всех возрастных категориях. Общий показатель летальности при ГФМИ определен как высокий и составляет в среднем 9 - 11 %.
Микробиологическое подтверждение ГФМИ и изучение биологических свойств менингококков, выделенных от больных (из крови и ликвора), являются необходимой составляющей для формирования системы эпидемиологического надзора и выявления особенностей течения эпидемического процесса МИ на определенной территории. Выявление эпидемиологических параметров позволяет оценивать эпидемиологическую обстановку и определять тактику вакцинопрофилактики. В Российской Федерации разрешены для применения и используются полисахаридные вакцины, способные защитить от заболеваний, вызываемых менингококками серогруппы А и серогруппы С.
Ведущие позиции в этиологии эндемического бактериального менингита занимают гемофильные палочки типа «b» (Haemophilus influenzae тип «b» - Hib) и пневмококки.
Заболевания, вызываемые Hib, распространены повсеместно и входят в блок детских инфекций. Hib-возбудитель вызывает большой спектр гнойно-септических воспалений: менингит, пневмония, эпиглотит, остеомиелит, перикардит, артрит и другие. В этиологической структуре бактериальных менингитов среди детей Hib-возбудитель занимает второе место после менингококков. В отличие от других бактериальных менингитов Hib-менингиты встречаются почти исключительно среди детей раннего возраста: 80 - 95 % Hib-менингитов приходится на возраст до 5 лет. Заболевание не носит различий, связанных с полом: в равной степени болеют лица как женского, так и мужского пола. Внутригодовая сезонность не имеет выраженного характера, но наблюдается возрастание числа случаев заболеваний весной и осенью. Летальность составляет 3 - 6 % и оценивается как высокая. В этой связи Hib-менингиты относят к категории опасных инфекционных заболеваний детского возраста. Применение разрешенных в Российской Федерации вакцинных препаратов защищает от возникновения Hib-заболеваний.
Инфекционные заболевания пневмококковой этиологии являются актуальной проблемой практического здравоохранения, что обусловлено ведущей ролью S. pneumoniae (пневмококка) в структуре инфекций дыхательных путей, особенно внебольничных пневмоний, отитов, синуситов, бактериальных менингитов, в более редких случаях как возбудителя эндокардитов, септических артритов, флегмон и других заболеваний.
Резервуар пневмококковой инфекции - больные и носители. Уровень носительства максимален в организованных коллективах и достигает у детей 30 - 50 %, у взрослых 20 - 30 %. Основной путь передачи - контактный, при вспышках - воздушно-капельный. Пик заболеваемости приходится на осенне-зимний период. Мужчины болеют в два раза чаще, чем женщины.
В результате попадания пневмококков в кровоток и центральную нервную систему возбудитель вызывает инвазивную инфекцию в виде бактериемии и менингита. Генерализация процесса обусловлена низким уровнем специфического и неспецифического иммунитета и вирулентными свойствами возбудителя.
Менингиты пневмококковой этиологии занимают второе место в этиологической структуре бактериальных менингитов, уступая только генерализованным формам менингококковой инфекции. Они отличаются тяжелым и осложненным течением, часто требующим проведения интенсивных терапевтических и реанимационных мероприятий, высокими показателями летальности, развитием резидуальных явлений, нередко приводящих к тяжелой инвалидизации больных. От 50 до 80 % больных при поступлении в стационар направляются в реанимационные отделения. Летальность среди детей до года и лиц пожилого возраста старше 65 лет достигает от 40 до 70 %. Более трети переболевших страдают цереброгенными астено-вегетативными расстройствами, неврологическими и психическими дефицитами различной степени тяжести.
Пневмококковые менингиты не входят в перечень инфекций, подлежащих обязательной регистрации в Российской Федерации, учет заболеваний проводится только на отдельных территориях. По данным, полученным Российским центром по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами, уровень заболеваемости пневмококковыми менингитами в 2001 - 2003 годы (г. Москва) составил 0,8 на 100 тыс. населения. Доля взрослых старше 25 лет в структуре заболевших составляла 80 %. Общая летальность определялась на уровне 29 % (среди детей до 14 лет - 9 %, взрослых - 31,7 %). Показатели смертности составили 0,23 на 100 тыс. населения (среди детей до 14 лет - 0,05 на 100 тыс., среди взрослых - 0,27 на 100 тыс. населения).
Пневмококковые менингиты, как правило, являются следствием вторичной локализации S. pneumoniae, и осложняют течение пневмонии, отита, синусита и других гнойно-септических заболеваний. В тех случаях, когда определить первичную локализацию пневмококковой инфекции не удается, говорят о первичном пневмококковом менингите. Инфицирование оболочек и вещества головного мозга чаще всего происходит гематогенным путем, но возможно распространение возбудителя в результате непосредственного перехода из гнойных очагов, расположенных вблизи оболочек мозга (гнойный отит или гайморит), либо путем метастазирования из более отдаленных очагов (абсцесс легкого), либо в результате травмы. Фоном для развития пневмококкового менингита служат острые респираторные заболевания, грипп и другие простудные заболевания.
По капсульным полисахаридам пневмококки разделены на 90 серотипов, имеющих различное эпидемиологическое значение. Из наиболее опасных серотипов приготовлены пневмококковые вакцины, использующиеся для вакцинации групп риска. В группы риска в первую очередь входят дети в возрасте до года и лица пожилого возраста старше 65 лет, лица, имеющие в анамнезе хронические заболевания сердца, легких, печени (особенно у больных алкоголизмом), почек, эндокринную патологию, сахарный диабет, гематологические, онкологические заболевания, черепно-мозговые травмы, ликворею, иммунодефициты различного генеза.
Гнойные бактериальные менингиты, вызванные «прочими» этиологическими агентами, отличаются своей мозаичностью по этиологическому признаку и особенно часто встречаются у новорожденных детей. В неонатальный период (от рождения до 2-х месяцев) преобладающими этиологическим агентами бактериальных менингитов являются бактерии семейства Enterobacteriaceae: Esherichia coli, Salmonella spp., Citrobacter spp. Значимыми возбудителями в этой возрастной категории являются Streptococcus agalactiae (группа В) и Listeria monocytogenes. С возрастом соотношение этиологических агентов меняется и основными возбудителями становятся менингококки, пневмококки и гемофильные палочки типа «b», каждый из которых может занимать лидирующее положение в зависимости от времени наблюдения, эпидемиологической ситуации, территориальных особенностей и многих других причин. Удельный вес так называемых «прочих» этиологических агентов, по данным Российского центра по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами составляет 5 % от общего числа этиологически подтвержденных случаев. Так, из 1999 бактериологически расшифрованных случаев, количество бактериальных менингитов, обусловленных «прочими» возбудителями, было равно 97, при этом выявлено 17 различных этиологических агентов, среди которых: Candida albicans - 22,7 %, Staphylococcus aureus - 17,5 %, Streptococcus pyogenes - 14,4 %, Streptococcus agalactiae - 10,3 %, Escherichia coli - 7,2 %, Listeria monocytogenes - 7,2 %, Klebsiella pneumoniae - 6,2 %, Pseudomonas aeruginosa - 4,1 % и другие в единичных случаях.
Таким образом, главная особенность гнойных бактериальных менингитов - полиэтиологичность возбудителей, которые относятся к разным таксономическим категориям и требуют неоднозначных методических приемов при лабораторной идентификации возбудителей.
4. Основные принципы лабораторной диагностики менингококковой инфекции и гнойных бактериальных менингитов
Основные принципы лабораторной службы по этиологической расшифровке гнойных бактериальных менингитов и подтверждению клинического диагноза базируются на особенностях самого заболевания:
· тяжелейший симптомокомплекс клинических проявлений в первые дни болезни указывает на необходимость экстренного незамедлительного проведения исследований по определению этиологии заболевания с обязательным использованием методов экспресс-диагностики;
· ответ должен быть не только быстрым, но и безошибочно точным. Это чрезвычайно актуально для ГБМ, так как заболевания полиэтиологичны по своей природе. Данное обстоятельство необходимо учитывать при организации работы лабораторий по этиологической расшифровке заболеваний. Показано, что практически любой микроорганизм может быть причиной бактериального менингита, но основных возбудителей три. Это менингококки, пневмококки и гемофильные палочки типа «b», отвечающие за 85 - 90 % от общего числа расшифрованных случаев. На выявление этих основных возбудителей и должны быть направлены все силы и средства лабораторий, занимающихся исследованием материала от больных с подозрением на бактериальный менингит;
· учитывая то, что очагом воспаления являются мягкие мозговые оболочки головного мозга и спинной мозг, основным материалом для исследования является спинно-мозговая жидкость (СМЖ). Кроме того, из-за возникающей генерализации процесса обязательным объектом исследования является и кровь.
Исследование носоглотки для подтверждения клинического диагноза ГФМИ представляется нецелесообразным и, если исследование все же проводят и при этом из носоглотки выделяют менингококки, то расценивать данный факт необходимо как выявление локализованных форм - назофарингита (если есть клинические признаки воспаления в носоглотке) или носительства (если нет клинических признаков локализованного воспаления).
Теоретическое обоснование подходов к лабораторной диагностике бактериальных менингитов (в том числе и генерализованных форм менингококковой инфекции) следует сочетать с адекватной практической составляющей. Основой рутинного алгоритма ежедневной работы являются специальные требования к объему патологического материала, подлежащего исследованию, и комплексное методологическое оснащение исследований.
5. Отбор материала для исследования
Основным биологическим материалом для исследования при бактериальных менингитах служат спинно-мозговая жидкость и кровь. Для бактериологического подтверждения менингококкового назофарингита и выявления назофарингеального менингококкового носительства исследуют носоглоточную слизь.
5.1. Спинно-мозговая жидкость
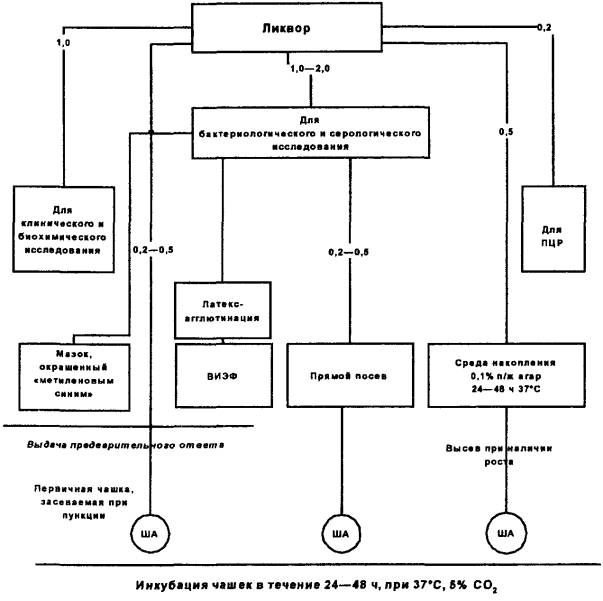
Спинно-мозговую жидкость отбирают у больного при пункции в объеме 2,0 - 5,0 мл на этапе поступлении в стационар до начала антибиотикотерапии с соблюдением правил асептики. Ликвор после пункции распределяют для исследования следующим образом:
· 1,0 мл направляют в клиническую лабораторию для проведения общего ликворологического и цитологического исследования;
· 0,2 мл направляют для постановки полимеразной цепной реакции, которую выполняют в лабораториях, специально оснащенных всем необходимым для проведения такого рода исследований и имеющих разрешение на данный вид деятельности в установленном порядке;
· 1,0 мл направляют для первичного бактериологического посева (если не сделан в отделении при пункции), бактериоскопии и серологических исследований;
· 0,5 мл засевают в чашку с «шоколадным» агаром непосредственно у постели больного. Далее чашку хранят в условиях термостата при 37 °С до доставки в лабораторию. Применение данной методики позволяет получить культуру возбудителя бактериального менингита на 18 - 24 часа раньше, чем по стандартной схеме посева материала в лаборатории и тем самым ускорить проведение исследования и выдачу ответа;
· 0,5 мл ликвора засевают в среду обогащения (в 5,0 мл 0,1 %-го полужидкого питательного агара) непосредственно у постели больного и далее хранят при 37 °С в условиях термостата до доставки в лабораторию.
5.2. Кровь
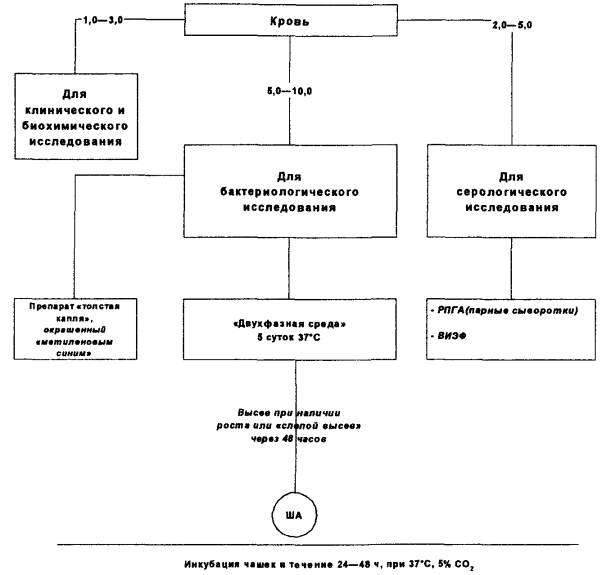
Кровь отбирают из вены при поступлении больного в стационар с соблюдением правил асептики и до начала антибиотикотерапии. Образцы распределяют следующим образом:
· для бактериологического посева на гемокультуру отбирают - 5,0 - 10,0 мл крови у взрослых; 2,0 - 5,0 мл - у детей и 1,0 - 2,0 мл - у новорожденных и детей неонатального периода;
· 3,0 - 5,0 мл крови используют для серологических исследований с целью выявления специфических антигенов (встречный иммуноэлектрофорез - ВИЭФ) и специфических антител (реакция непрямой гемагглютинации - РНГА). Для получения достоверных результатов о нарастании титров антител в реакции РНГА важно исследовать парные сыворотки, т.е. сыворотки крови, взятые в первые дни болезни при поступлении больного в стационар и затем на 10 - 12-й день заболевания;
· несколько капель крови наносят на предметное стекло для приготовления препарата «толстой капли» крови.
5.3. Назофарингеальная слизь
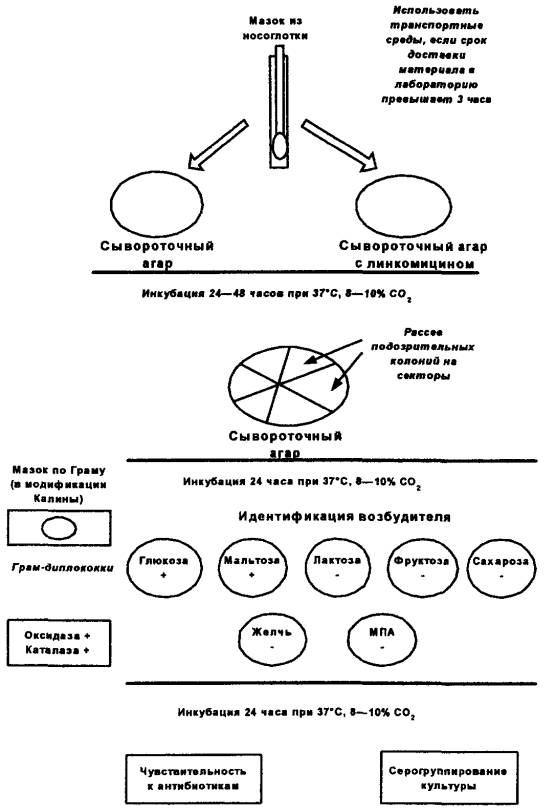
Назофарингеальную слизь с задней стенки глотки берут натощак или через 3 - 4 часа после еды стерильным ватным тампоном. Материал берут с обязательным надавливанием шпателем на корень языка для наиболее полного открытия глоточного отверстия. Тампон вводят ватным концом кверху за мягкое небо в носоглотку и проводят 2 - 3 раза по задней стенке. При извлечении из носоглотки тампон не должен касаться окружающих тканей (зубы, слизистая щек, язык, небный язычок). После извлечения из носоглотки содержащуюся на тампоне слизь засевают на чашки (сывороточный агар и сывороточный агар с линкомицином) или помещают в транспортную среду для немедленной доставки в лабораторию. Допускается применение готовых питательных транспортных сред, разрешенных к применению в Российской Федерации в установленном порядке.
6. Доставка и хранение материала
Материал для бактериологических и серологических исследований доставляют в бактериологическую лабораторию немедленно после отбора в специальных контейнерах, способных поддерживать температуру 37 °С. При невозможности быстрой доставки материала из отделения в лабораторию (ночное время, выходные и праздничные дни и др.) материал хранят следующим образом:
· посевы ликвора на первичной чашке с «шоколадным» агаром и в 0,1 %-м полужидком питательном агаре, а также посев крови на гемокультуру хранят в условиях термостата при 37 °С;
· нативный ликвор и кровь для серологических исследований хранят в условиях холодильника при 4 °С. В лаборатории нативный ликвор используют только для бактериоскопии и постановки серологических реакций (латекс-агглютинация, ВИЭФ и др.). Для бактериологического посева хранившийся в холодильнике нативный ликвор не используют.
7. Методы исследования
7.1. Бактериоскопия
7.1.1. Мазок нативного ликвора
На предметное стекло наносят каплю ликвора из осажденного после центрифугирования слоя и высушивают при комнатной температуре или в условиях термостата при 37 °С. Далее на препарат наносят краситель (водно-спиртовой раствор метиленовой сини) и после 2-минутной экспозиции проводят тщательное, но осторожное промывание водопроводной водой. Препарат подсушивают и микроскопируют под иммерсией при большом увеличении, просматривая не менее 20 полей зрения или до обнаружения морфологически четких микробных клеток.
7.1.2. Культуральный мазок по Граму в модификации Калины
На обезжиренное стекло наносят каплю стерильного физиологического раствора. В нем суспензируют культуру и туда же петлей вносят каплю спиртового раствора бриллиантовой зелени. После подсыхания препарат фиксируют над пламенем. Затем на препарат наливают основной краситель. Время экспозиции 1,5 - 2,0 мин. После этого краску сливают и стекло в наклонном положении промывают водой. Далее препарат в наклонном положении отмывают спиртом до отхождения облачков краски и немедленно промывают водой. Затем производят докрашивание препарата водным раствором фуксина в течение 2 мин, после этого окончательно промывают водой и просушивают. Культуральный мазок просматривают под иммерсией при большом увеличении: грамотрицательные бактерии выглядят ярко-розовыми, грамположительные - сине-черными.
7.1.3. Мазок препарата «толстая капля» крови
На середину предметного стекла наносят каплю крови и распределяют с помощью чистого стерильного апликатора так, чтобы диаметр мазка соответствовал величине пятикопеечной монеты. Стекло оставляют в горизонтальном положении до подсыхания крови. Данный фрагмент исследования выполняют непосредственно у постели больного при его поступлении в стационар. Далее препарат доставляют в бактериологическую лабораторию. Окраску мазка производят водно-спиртовым раствором метиленовой сини в течение 2 - 3 мин, без предварительной фиксации. После окрашивания препарат осторожно промывают водой и подсушивают на воздухе. Препарат смотрят под иммерсией при большом увеличении, просматривая не менее 20 полей зрения или до обнаружения морфологически четких микробных клеток.
7.2. Бактериологический посев
При отборе и посеве исследуемого материала следует соблюдать следующие требования: исключить случайную контаминацию материала посторонней микрофлорой и не допустить гибели возбудителя с момента взятия материала для анализа и до начала работы с ним в лаборатории. Первое условие обеспечивают правильным забором материала, точным доступом к очагу инфекции, соблюдением асептики; второе -доставкой образцов или посевов в лабораторию незамедлительно в теплом виде или временное сохранение до доставки в условиях термостата при 37 °С в течение не более чем 12 ч.
7.2.1. Бактериологический посев спинно-мозговой жидкости
Первичный бактериологический посев СМЖ на чашку с «шоколадным» агаром выполняют непосредственно «у постели больного» в стационаре после проведения пункции. Чашки с питательной средой, так же как и все необходимые для забора патологического материала принадлежности (пустые стерильные пробирки, пробирки с 0,1 %-м полужидким сывороточным агаром, стерильные предметные стекла для приготовления препарата «толстая капля» крови, флаконы с питательными средами для посева крови) в достаточном количестве хранят в профильном отделении стационара или их немедленно (при необходимости) доставляют из бактериологической лаборатории. Допустимым условием хранения емкостей с питательными средами является температура бытового холодильника (4 °С). Срок хранения - не более 7 дней. Перед пункцией емкости с питательными средами достают из холодильника и выдерживают при комнатной температуре не менее 10 мин. После проведения пункции непосредственно из пункционной иглы выполняют посев СМЖ на чашку с «шоколадным» агаром. Чашку осторожно открывают и на поверхность среды закапывают несколько капель ликвора (3 - 4 капли). Далее чашку закрывают, ставят на ровную поверхность и с помощью нескольких круговых движений чашки по поверхности стола капли ликвора распределяют по поверхности агара. После того как СМЖ впитается (обычно 2 - 3 мин), необходимо зафиксировать дно и крышку чашки (например пластырем) для того, чтобы не возникло ее случайного открытия. Посев СМЖ в пробирку с 0,1 %-м полужидким сывороточным агаром проводят сразу после пункции. Для этого непосредственно из пункционной иглы 5 - 6 капель СМЖ вносят в пробирку с 0,1 %-м полужидким сывороточным агаром. Следует указать на то, что если непосредственно у постели больного сделан посев СМЖ по вышеизложенному способу, то этап посева нативной СМЖ в лаборатории следует исключить, при этом доставленную в лабораторию стерильную СМЖ исследуют только бактериоскопическими и серологическими методами. Емкости с посевами до доставки в лабораторию хранят в условиях термостата при 37 °С или немедленно доставляют в бактериологическую лабораторию. В бактериологической лаборатории посевы инкубируют при 37 °С в течение 24 - 48 ч в атмосфере, содержащей 5 - 10 % СО2 (эксикатор со свечой, СО2-инкубатор). При наличии роста на плотных питательных средах проводят визуальную оценку выросших колоний, готовят мазок по Граму, определяют оксидазу, каталазу и в зависимости от полученного результата проводят дальнейшую идентификацию возбудителя и определение чувствительности к антибиотикам. При наличии признаков роста в 0,1 %-м полужидком сывороточном агаре проводят высев на чашки с «шоколадным» агаром. Культивацию посевов и дальнейший ход исследований проводят так же, как описано выше.
7.2.2. Бактериологический посев крови
Посев крови выполняют во флаконы с «двухфазной» питательной средой в соотношении крови к жидкой фазе 1:10 для уменьшения бактерицидного эффекта человеческой сыворотки. «Двухфазная» питательная среда содержит X, V факторы роста и витамины. На ней хорошо растут менингококки, пневмококки, гемофильные палочки и другие менее требовательные к составу питательной среды микроорганизмы.
Представляется перспективным использование готовых «двухфазных» сред для посева крови, разрешенных к применению в Российской Федерации в установленном порядке. Эти среды сбалансированы по питательным свойствам, обогащены различными ростовыми добавками, содержат вещества, инактивирующие действие сыворотки крови и антибиотиков, имеют оптимальный газовый состав.
Засеянную в отделении кровь доставляют в лабораторию и инкубируют в течение 5 суток при температуре 37 °С. Посевы ежедневно просматривают на наличие микробного роста. Признаками микробного роста на «двухфазной» среде служат помутнение жидкой среды, наличие хлопьевидного осадка, газообразование, образование пленки. Часто изменения «жидкой» фазы среды сопровождаются ростом колоний на «плотной» фазе среды.
В связи с тем, что рост некоторых микробов не приводит к визуально заметным изменениям прозрачности и цвета жидкой фазы питательной среды рекомендуется выполнить посев на «шоколадный» агар через 48 ч инкубации, даже несмотря на отсутствие признаков микробного роста во флаконе. При отрицательном результате посева следует продолжить инкубирование флакона.
В случае обнаружения роста микроорганизмов в «двухфазной» питательной среде, флакон вскрывают и из бульона или выросших на твердой фазе колоний готовят мазок, окрашенный по Граму. По результатам микроскопии выполняют высев на чашки с «шоколадным» агаром для выделения менингококков, пневмококков и гемофильных палочек типа «b». В других случаях, в соответствии с данными бактериоскопического исследования, к указанному набору сред добавляют любые адекватные питательные среды (желточно-солевой агар, среда Эндо, среда Сабуро и др.) для выделения и идентификации «прочих» возбудителей ГБМ.
После получения роста микроорганизмов на плотных средах из выросших колоний готовят мазок по Граму, определяют оксидазу, каталазу и проводят дальнейшую биохимическую, серологическую идентификацию, определяют чувствительность к антибиотикам.
7.2.3. Бактериологический посев носоглоточной слизи
Посев выполняют немедленно после забора материала или после доставки материала в лабораторию на чашки с сывороточным агаром и на чашки с селективным сывороточным агаром (в качестве селективной добавки используют линкомицин). Материал засевают путем втирания тампона на четверть чашки. Оставшуюся часть агара на чашке засевают штриховым методом с помощью стерильной бактериологической петли. Засеянные чашки инкубируют в условиях термостата при 37 °С течение 24 ч. При обнаружении колоний, визуально сходных с ростом менингококков, выполняют отсев на чашки с сывороточным агаром. После культивирования посевов в условиях термостата при 37 °С из выросших колоний готовят мазок по Граму в модификации Калины, определяют оксидазу, каталазу и проводят дальнейшую идентификацию.
7.3. Реакция латекс-агглютинации (экспресс-метод)
Наиболее простым методом, не требующим сложного оборудования и дорогостоящих реактивов, является метод латекс-агглютинации, позволяющий в течение 15 мин дать заключение об отсутствии или наличии в СМЖ больного специфических антигенов. Реакцию проводят при наличии признаков гнойного воспаления в ликворе и/или при бактериоскопическом обнаружении в нем возбудителей. Предварительно СМЖ необходимо прогреть в течение 5 мин при 100 °С и отцентрифугировать при 1500 - 2000 об./мин. Для проведения реакции используют прозрачную надосадочную жидкость. Одну каплю каждого латексного реактива (предварительно реактивы рекомендуется тщательно встряхнуть) наносят на специальные бумажные карты, приложенные к набору. Затем добавляют 30 мкл СМЖ (надосадочная фракция) к каждой капле латексного реактива. Перемешивают чистым аппликатором. Осторожно покачивают бумажную карту. Агглютинация в течение 2 мин с одним из латекс-диагностических препаратов свидетельствует о присутствии в испытуемом образце специфического антигена. Для выполнения реакции используют наборы латекс-диагностических препаратов, разрешенные к применению в Российской Федерации в установленном порядке.
7.4. Встречный иммуноэлектрофорез (ВИЭФ - экспресс-метод)
Реакция позволяет с помощью специфических антисывороток выявлять полисахаридный антиген возбудителя в СМЖ и сыворотке крови больного уже в первый день исследования материала. Для проведения реакции необходимы: проба СМЖ (осадок, если ликвор мутный) и/или сыворотка крови, преципитирующие антисыворотки, веронал-мединаловый буфер, 1 %-й агар на веронал-мединаловом буфере, любой аппарат для иммуноэлектрофореза, стеклянные пластины размером 9´12 см, трафареты, пробойники для агара, отсасывающие агар устройства, пастеровские пипетки или дозаторы с наконечниками, фильтровальная бумага, предметный столик или другой объект с идеально ровной поверхностью.
В аппарат для иммуноэлектрофореза заливают веронал-мединаловый буфер, содержащий в 1 л дистиллированной воды 21,9 г мединала и 3,35 г веронала (веронал предварительно нагревают на водяной бане в небольшом количестве дистиллированной воды до полного растворения). Измеряют рН и доводят его до уровня 8,6. Далее на веронал-мединаловом буфере (предварительно развести дистиллированной водой в 4 раза) готовят 1 %-й агар. На 100 мл буфера добавляют 1 г агара, нагревают на водяной бане до полного растворения и в горячем, но несколько охлажденном виде (60 - 70 °С) в количестве 20 мл наносят на стеклянные пластины размером 9×12 см. Пластину предварительно помещают на ровную горизонтальную поверхность. После застывания агара специальным пробойником или металлической трубкой с диаметром 3 мм высекают два параллельных ряда отверстий по длине стекла на расстоянии 3 мм друг от друга.
Специфические антисыворотки вносят в лунки агара со стороны анода (+), а испытуемую пробу СМЖ и/или сыворотку крови - со стороны катода (-). В отдельные лунки помещают положительный контроль. В качестве положительного контроля используют антигенный препарат (полисахарид) и гомологичную антисыворотку. Подготовленную пластину помещают в аппарат для иммуноэлектрофореза, соединяют стекло и буфер с помощью фильтровальной бумаги и включают аппарат в сеть. Время экспозиции 20 - 30 мин при силе тока 12 ма. Результат учитывают через 10 мин после выключения аппарата. Реакцию считают положительной, если между лунками проявляются четкие линии преципитации, которые хорошо видны в проходящем свете. Рекомендуется проведение повторного и окончательного учета результатов реакции через 24 ч, при этом стекла хранят во влажной камере или в эксикаторе с влажной атмосферой.
7.5. Реакция непрямой гемагглютинации (РНГА)
Исследование сыворотки больного в реакции непрямой (пассивной) гемагглютинации является вспомогательным методом диагностики менингококковой инфекции и позволяет существенно увеличить процент лабораторного подтверждения генерализованных форм менингококковой инфекции. Для получения достоверного результата обязательным условием является исследование сывороток крови больного в динамике, т.е. взятых в разные сроки заболевания (на 1-й и 10 - 12-й дни болезни).
В соответствии с приказом Минздрава России от 23 декабря 1998 года № 375 «О мерах по усилению эпидемиологического надзора и профилактики менингококковой инфекции и гнойных бактериальных менингитов» РНГА можно выполнять как макро- так микрометодом с соблюдением соотношения ингредиентов.
Одной из модификаций микрометода является постановка РНГА в полистироловых пластинах с объемом лунок не менее 300 мкл с использованием автоматических дозаторов на 50 и 100 мкл.
Необходимые реагенты: диагностикумы эритроцитарные менингококковые полисахаридные серогрупп А и С; исследуемая сыворотка, разведенная 1:5; забуференный физиологический раствор (ЗФР).
Приготовление ЗФР: в 0,5 л дистиллированной воды растворяют NaCl - 8,65 г, Na2HPO4 · 12Н2O - 1,92 г, КН2РO4 - 0,44 г. Объем раствора доводят до 1 л дистиллированной водой и проверяют рН раствора, который должен быть равен 7,2.
Ход исследования: два ряда полистироловой пластины (для выявления антител к менингококкам серогрупп А и С) заполняют по 100 мкл ЗФР, затем проводят двукратное титрование исследуемой сыворотки с разведения 1:5. В каждый ряд добавляют по 50 мкл соответствующего диагностикума. Пластину встряхивают и помещают в термостат на 2,0 - 2,5 ч при 37 °С, после чего учитывают результаты. Обязательными контролями служит отсутствие спонтанной агглютинации диагностикума и исследуемой сыворотки. Для этого к 100 мкл диагностикума добавляют 50 мкл ЗФР, а к 100 мкл сыворотки - 50 мкл 1 %-х эритроцитов барана. Учет результатов РНГА проводят по четырехкрестной системе. Четырехкратное и более нарастание титра специфических антител в процессе болезни служит подтверждением диагноза.
7.6. Методы определения лекарственной чувствительности
Методы определения чувствительности микроорганизмов подразделяют на методы серийных разведений и диффузные методы. Методы серийных разведений в бульоне и агаре основаны на прямом воздействии антибактериального препарата (АБП) и количественном определении минимальной подавляющей концентрации (МПК) антибиотика по отношению к исследуемому микроорганизму. Их чаще используют при проведении научно-исследовательских работ.
Диффузионные методы основаны на подавлении роста исследуемой культуры при диффузии из носителя антибактериального препарата в плотную питательную среду. Существуют две модификации диффузионного метода: дискодиффузионный и Е-тест.
Дискодиффузионный метод - качественный метод. Он позволяет отнести по степени чувствительности к антибиотику исследуемый микроорганизм к чувствительным, умеренно устойчивым и устойчивым штаммам. Благодаря простоте исполнения он является основным для практических лабораторий. Е-тест - количественный метод, непосредственно определяющий МПК антибиотика. Показания для исследования чувствительности микроорганизмов к АБП, практическое использование методов подробно отражено в методических указаниях по контролю МУК 4.2.1890-04 «Определение чувствительности микроорганизмов к антибактериальным препаратам».
Распространение получили тест-системы для определения лекарственной чувствительности, в основе которых лежит метод микроразведений антибиотиков. Это позволяет стандартизировать подготовительные этапы исследования, оценивать результат визуально или с применением различных автоматизированных систем. Одной из разновидностей метода серийных разведений является метод, основанный на использовании двух концентраций антибиотика соответствующих пограничным значениям МПК. Такая тест-система представляет собой пластиковую полоску с расположенными на ней двумя рядами лунок. Каждый антибактериальный препарат, представленный на полоске, в первой лунке содержит «малую» пороговую концентрацию лиофилизированного антибиотика, а во второй лунке «большую» пороговую концентрацию. Первая пара лунок не содержит антибиотик и служит для контроля роста исследуемой культуры. Последняя пара лунок нужна для дополнительного тестирования культуры на чувствительность к препаратам, не входящим в набор системы. Результат оценивают по наличию или отсутствию мутности (роста) в лунках. Наличие роста в лунках с «малой» и «большой» концентрацией антибиотика свидетельствует о резистентности культуры к данному антибиотику. Наличие роста в лунке с «малой» концентрацией препарата и отсутствием роста в лунке с «большой» концентрацией - указывает на умеренную устойчивость штамма. Отсутствие роста в обеих лунках позволяет отнести исследуемую культуру к чувствительным штаммам. Представляется перспективным использование тест-систем для определения чувствительности микроорганизмов к антибактериальным препаратам, разрешенных к применению в Российской Федерации в установленном порядке.
8. Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов
Специфические клинические проявления генерализованных форм менингококковой инфекции и гнойного бактериального менингита являются обоснованием для проведения соответствующего обследования больного при поступлении его в стационар. Приоритетным при этих заболеваниях является комплексное исследование СМЖ и крови. Общая схема проведения исследования ликвора представлена на рис. 1. Общая схема проведения исследования крови представлена на рис. 2.
8.1. Менингококковая инфекция
8.1.1. Характеристика возбудителя
Возбудителем инфекции является менингококк (Neisseria meningitidis), который относят к роду нейссерий, включенному (согласно «Определителю бактерий Берджи») в состав 4-й группы микроорганизмов, озаглавленной как «Грамотрицательные, аэробные/микроаэрофильные палочки и кокки». Морфологически клетки менингококков имеют округлую форму и размеры порядка 0,6 - 1,0 мкм. Величина микробных клеток и их форма могут различаться, что определяет характерный для менингококков признак клеточного «полиморфизма». Этот признак особенно выражен в мазках из свежих культур, при этом общая морфологическая картина культурального мазка, окрашенного по Граму, имеет вид лежащих беспорядочно полиморфных (по величине и окраске) грамотрицательных кокков (эффект «рассыпанного гороха»). Парное расположение менингококков (диплококков) наблюдают в препаратах, приготовленных из жидкостей и органов пораженного организма. В спинномозговой жидкости менингококки часто располагаются внутрилейкоцитарно и имеют форму кофейного зерна.
Антигенная структура менингококка сложна и включает капсульный полисахарид, липополисахарид, пили, белки наружной и внутренней мембран клеточной стенки. Современными исследованиями показана возможность менингококков самостоятельно секретировать в окружающую среду ряд антигенов (например, иммуноглобулин А1 - протеаза), которые играют ведущую роль в формировании вирулентных свойств менингококков.
Менингококки неподвижны, спор не образуют, жгутиков не имеют, являются строгими аэробами, чрезвычайно чувствительны к воздействию внешней среды. Температурный оптимум жизнедеятельности - 37 °С в атмосфере с повышенным содержанием СO2 (5 - 10 %) и влажности. Менингококки нуждаются в высокопитательных средах, содержащих нативные белки или кровь животного происхождения. При росте на плотных питательных средах образуют небольшие, слегка выпуклые, полупрозрачные колонии с идеально ровными краями. При выдерживании посевов в термостате в течение 2 - 5 дней колонии увеличиваются в размере, становятся менее прозрачными и края их приобретают неровный вид. Биохимическая активность менингококков невелика и из числа многих углеводов они ферментируют только глюкозу и мальтозу с образованием кислоты без газа, не разжижают желатин, оксидазоположительны, каталазоположительны. В соответствии с особенностями строения полисахаридной капсулы менингококки подразделяют на 12 серогрупп: А, В, С, X, Y, Z, W-135, 29-Е, К, Н, L, I. Особое эпидемиологическое значение имеют менингококки серогрупп А, В, С, которые способны вызывать эпидемии и наиболее часто выделяются от больных генерализованными формами менингококковой инфекции. Другие серогруппы могут вызывать заболевания, но чаще выделяются из носоглотки носителей.
Определение серогрупповой характеристики менингококков является важнейшей составляющей в системе эпидемиологического надзора за менингококковой инфекцией. Существующие современные классификации менингококков по различным антигенным системам (белки, липополисахариды, пили и другие) позволяют определять их популяционные особенности и отбирать наиболее иммуногенные компоненты для конструирования вакцинных препаратов нового поколения.
8.1.2. Лабораторная диагностика генерализованных форм менингококковой инфекции
Диагностику генерализованных форм менингококковой инфекции проводят в соответствии с общей схемой исследования материала при гнойных бактериальных менингитах. Лабораторное подтверждение ГФМИ и выявление менингококков выполняют по следующим тестам:
· обнаружение в нативном материале диплококков с характерными морфологическими признаками;
· характерный рост только на высокопитательных средах;
· типичная морфология культурального мазка по Граму;
· сахаролитическая активность в отношении глюкозы и мальтозы;
· выявление группоспецифических свойств;
· обнаружение специфических антигенов в ликворе и/или сыворотке крови в реакциях латекс-агглютинации и ВИЭФ (экспресс-методы);
· детекция специфических антител в сыворотке крови в реакции РНГА.
При бактериоскопии нативного ликвора или препарата крови «толстая капля» (окраска водно-спиртовым раствором метиленовой сини) на голубом фоне обнаруживают морфологически четкие окрашенные в темно-синий цвет кокки, диплококки, напоминающие кофейные зерна или семена бобов, прилегающие друг к другу вогнутыми сторонами, иногда выявляют капсулу. Микробные клетки могут располагаться как вне-, так и внутрилейкоцитарно. Интенсивность обсеменения СМЖ микробными клетками колеблется в значительных пределах и зависит от стадии развития инфекционного процесса в момент взятия материала. Если осуществлялось лечение антибиотиками, типичная морфология микробных клеток теряется.
При посеве на питательные среды и дальнейшей инкубацией в течение 24 ч при 37 °С в атмосфере с 5 - 10 % СО2 и повышенной влажностью проявляются следующие тинкториальные свойства:
· на полужидкой питательной среде (0,1 %-й полужидкий сывороточный агар) менингококки вызывают интенсивное помутнение в верхней части столбика среды;
· на «двухфазной» питательной среде при посеве крови отмечают помутнение жидкой фазы и рост полупрозрачных сероватых колоний на границе плотной и жидкой фаз;
· на чашках с «шоколадным» агаром менингококки растут в виде нежных полупрозрачных сероватых колоний с идеально ровными краями, с блестящей поверхностью, размером 1 - 2 мм. Имеют маслянистую консистенцию, не меняют цвета среды, не имеют запаха. С увеличением времени культивирования тинкториальные свойства меняются;
· на чашках с сывороточным агаром менингококки растут в виде полупрозрачных, нежных голубоватых колоний с ровными краями и гладкой блестящей поверхностью;
· на чашках без добавления нативных сыворотки и крови животного происхождения, так же на чашках с добавлением желчи менингококки не растут.
При определении сахаролитической активности проводят учет результатов посева чистой культуры на плотные питательные среды с углеводами. Метод дает возможность дифференцировать различные виды нейссерий и некоторые другие виды микроорганизмов (табл. 3).
Сахаролитическая активность Neisseria и Moraxella
|
Сахара |
||||
|
глюкоза |
мальтоза |
лактоза |
сахароза |
|
|
N. meningitidis |
+ |
+ |
- |
- |
|
N. gonorrhoeae |
+ |
- |
- |
- |
|
N. sicca |
+ |
+ |
- |
+ |
|
N. lactamica |
+ |
+ |
+ |
- |
|
M. catarrhalis |
- |
- |
- |
- |
Менингококки ферментируют глюкозу и мальтозу с образованием кислоты. Иногда наблюдают вариабельность сахаролитической активности у различных штаммов одного и того же вида. Для уточнения биохимических свойств менингококков используют тест-системы, разрешенные к применению для этих целей в Российской Федерации в установленном порядке. Тест-системы позволяют провести расширенное изучение ферментативной и метаболической активности менингококков (по 13 параметрам и более) и в течение 2 ч определить видовую принадлежность возбудителя.
Определение серогруппы у менингококков проводят в реакции агглютинации на стекле с набором агглютинирующих серогрупповых антисывороток (серогруппы А, В, С, X, Y, Z, W-135, 29E), разрешенных к применению для этих целей в установленном порядке в Российской Федерации. Реакцию проводят только с чистой культурой менингококков, с успехом прошедшей все этапы идентификации. Менингококки серогрупп А, В и С наиболее часто являются причиной возникновения генерализованных форм менингококковой инфекции. Поэтому в первую очередь с антисыворотками к менингококкам этих серогрупп выполняют реакцию агглютинации. На предметное стекло, разделенное маркером на три части, наносят физиологический раствор (по капле на каждую часть). Далее стерильной петлей, деревянной палочкой или любым другим аппликатором с поверхности агаровой среды снимают культуру менингококков и тщательно растворяют в каплях физиологического раствора на стекле. После этого, если не выявлено спонтанной агглютинации с физиологическим раствором, в три подготовленные части добавляют антисыворотки А, В и С (по капле) и перемешивают. Учет реакции проводят через 1 - 2 мин. Образование крупных хлопьев на фоне полного просветления агглютинационного поля указывает на положительную реакцию специфического взаимодействия антигена и антитела и позволяет определить серогруппу менингококков. Отсутствие реакции с одной из основных серогрупповых антисывороток, указывает на необходимость продолжения проведения аналогичных исследований с другими специфическими антисыворотками (X, Y, Z, W-135, 29E). Только в том случае, если подтвержденный всеми тестами штамм менингококка не показал положительного результата в реакции агглютинации с полным набором агглютинирующих антисывороток, его следует отнести к категории неагглютинирующегося штамма (НА).
Экспресс-методы. Реакцию латекс-агглютинации с нативным ликвором (экспресс-метод) проводят при наличии в нем признаков гнойного воспаления и/или при бактериоскопическом обнаружении возбудителей. Использование реакции позволяет в кратчайшие сроки (15 - 20 мин) выявить специфические антигены менингококков самых распространенных серогрупп (А, В, С, У, W-135). Реакцию выполняют с помощью наборов, разрешенных к применению для этих целей в Российской Федерации в установленном порядке, согласно инструкции по применению. Реакция встречного иммуноэлектрофореза (экспресс-метод) позволяет с помощью специфических антисывороток (преципитирующих) к различным серогруппам менингококков в течение 30 мин выявлять полисахаридный антиген возбудителя в СМЖ и сыворотках крови, взятых у больных в первый день поступления в стационар.
Реакция непрямой гемагглютинации с «парными» сыворотками крови выявляет динамику нарастания титров специфических антител к менингококку и позволяет определить принадлежность возбудителя к наиболее распространенным серогруппам менингококков (А и С). Использование метода дает возможность провести ретроспективную лабораторную диагностику генерализованных форм менингококковой инфекции, так как окончательный ответ получают только через 12 - 14 дней после начала заболевания. Преимущественными возможностями метода является лабораторное подтверждение менингококкцемии, при которой использование других методов лабораторной диагностики, как правило, малоэффективно. Характеристика эритроцитарных менингококковых диагностикумов, условия их хранения и техника постановки реакции непрямой (пассивной) гемаггютинации изложены в инструкциях по применению препаратов.
8.1.3. Лабораторная диагностика менингококковых назофарингитов и бактерионосительства
Подробная схема проведения исследования представлена на рис. 3. Окончательным этапом является серогруппирование менингококков и определение чувствительности к антибактериальным препаратам.
8.1.4. Чувствительность менингококков к антибактериальным препаратам
Менингококки остаются высокочувствительными к пенициллину, который является основным лекарственным препаратом при лечении больных генерализованными формами менингококковой инфекции. Несмотря на то, что в зарубежной печати появляются сообщения об обнаружении менингококков со сниженной чувствительностью к пенициллину, длительные динамические наблюдения за российскими штаммами менингококков не выявили резистентных и умеренно резистентных штаммов. Современная тактика проведения исследований по определению чувствительности менингококков к антибактериальным препаратам предусматривает применение только тех методов, которые позволяют определять минимальную подавляющую концентрацию (МПК) антибактериального препарата, при этом рекомендуется использовать методы серийных разведений в агаре или в бульоне и метод Е-тестов. Дискодиффузионный метод не используется для достоверного определения чувствительности менингококков к антибактериальным препаратам из-за трудностей по интерпретации результатов. Наиболее широкое распространение в современных условиях получил количественный метод Е-тестов.
Для выполнения процедуры требуются: чашки с питательной средой Мюллер-Хинтон с 5 % крови барана, бактериальная суспензия менингококков, мутностью 0,5 по стандарту МакФарланд, стрипы Е-тестов бензилпенициллина, цефотаксима, цефтриаксона, хлорамфеникола, доксициклина, рифампицина и триметоприма. Бактериальную суспензию менингококков, мутностью 0,5 по стандарту МакФарланд, засевают на чашки с использованием ватного тампона. Тампон смачивают в суспензии, несколько отжимают о стенки пробирки и далее проводят посев путем тщательного втирания содержащейся в тампоне бактериальной массы в поверхность питательной среды. Е-тесты осторожно накладывают на поверхность чашки. Количество стрип на одной чашке определяют ее диаметром. На обычной чашке диаметром 90 мм можно наложить только 2 стрипа, поэтому целесообразнее пользоваться чашками Петри большего диаметра (150 мм), применение которых позволяет наложить 5 стрипов. Чашки инкубируют при 37 °С с 5 % СО2 в течение 24 ч и затем проводят учет результатов. Учитывая то, что стрипы Е-тестов содержат на своей поверхности различные концентрации антибактериального препарата, возможно определение той минимальной подавляющей концентрации (мкг/мл), которая еще лизирует бактериальную субстанцию. Оценку результатов проводят по табл. 4.
Критерии интерпретации результатов определения чувствительности менингококков к антибактериальным препаратам методом Е-тестов (мкг/мл)
|
Антибактериальные препараты |
|||||||
|
PG |
CT |
CTX |
CL |
DC |
RI |
TS |
|
|
S |
< 0,06 |
< 0,5 |
< 0,25 |
< 8 |
< 0,25 |
< 1 |
< 2 |
|
I |
0,12 - 1 |
- |
- |
16 |
0,5 - 1 |
- |
4 - 16 |
|
R |
> 2 |
- |
- |
> 32 |
> 2 |
> 4 |
> 32 |
Обозначения: S - чувствительные, I - умеренно резистентные, R - резистентные; PG - бензилпенициллин, СТ - цефотаксим, СТХ - цефтриаксон, CL - хлорамфеникол, DC - доксициклин, RI - рифампицин, TS - триметоприм.
8.2. Пневмококковые менингиты
8.2.1. Характеристика возбудителя
Возбудителем пневмококковых менингитов является Streptococcus pneumoniae или пневмококк, который (согласно «Определителю бактерий Берджи») входит в состав рода Streptococcus (группа стрептококков ротовой полости), включенного в 17-ю группу «Грамположительные кокки».
Это овальные, иногда вытянутые вдоль оси ланцетовидные кокки, диаметром 0,5 - 1,0 мкм, располагаются парами и окружены общей капсулой.
Строение клеточной стенки пневмококков типично для грамположительных бактерий. Ее основой является пептидогликан со встроенными углеводами, тейхоевыми кислотами, липопротеинами и поверхностными белками. Пневмококки неподвижны, спор не образуют, являются факультативными анаэробами, хемоорганотрофы. Для культивирования пневмококки нуждаются в богатых питательных средах, предпочитают капнофильные условия (5 - 10 % СО2). Температурный оптимум 37 °С. Каталазоотрицательны.
На плотных питательных средах растут в виде мелких, прозрачных, не склонных к слиянию колоний. На средах с кровью колонии пневмококков окружены зоной альфа-гемолиза (по классификации Браун) серовато-зеленого цвета, вследствие разрушения эритроцитов и превращения гемоглобина в метгемоглобин. Колонии склонны к аутолизу, что связано с активностью внутриклеточных ферментов.
Капсулы пневмококков являются основным фактором вирулентности, защищающим микроб от опсонизации и последующего фагоцитоза. Некапсулированные штаммы авирулентны. Среди других факторов патогенности наибольшее значение имеет уровень активности гиалуронидазы, пневмолизина, гемолизина и др.
На выявлении специфического набухания капсулы возбудителя основана экспресс-диагностика пневмококков в патологическом материале с использованием поливалентной иммунной сыворотки (реакция Нейфельда). После нанесения поливалентной сыворотки на исследуемый материал при микроскопии отмечают значительное увеличение капсулы пневмококков по сравнению с контролем.
По капсульному антигену также проводят типоспецифическую дифференцировку пневмококков, которых насчитывают не менее 90 серотипов. Серотиповой пейзаж возбудителя зависит от географической области, климатических условий, возраста больных, вида патологии и со временем может меняться. Выявление особенностей циркуляции пневмококков позволяет значительно снизить заболеваемость пневмококковой инфекцией за счет вакцинопрофилактики групп риска.
8.2.2. Лабораторная диагностика
Диагностику пневмококковых менингитов проводят согласно общей схеме исследования материала при бактериальных менингитах. Идентификацию пневмококков выполняют по следующим тестам:
· обнаружение в нативном материале (ликвор и/или кровь) диплококков, окруженных капсулой;
· рост на средах, содержащих кровь с образованием альфа-гемолиза;
· характерная морфология культурального мазка по Граму;
· положительная проба с оптохином;
· чувствительность к желчным кислотам;
· выявление специфического антигена в реакции латекс-агглютинации (экспресс-метод).
При бактериоскопии нативного ликвора или препарата крови «толстая капля» (окраска водно-спиртовым раствором метиленовой сини) обнаруживают овальные или ланцетовидные диплококки, окруженные капсулой, которые могут образовывать короткие цепочки. Капсула хорошо заметна на окрашенном фоне, выделяясь более светлым цветом. У больных, получавших антибиотики, типичная морфология пневмококка теряется, капсула истончается и малозаметна. В начальной стадии пневмококкового менингита в ликворе можно наблюдать значительное количество микробных клеток при небольшом количестве клеточных элементов воспаления (сегментоядерные лейкоциты).
При посеве на питательные среды и дальнейшей инкубации в течение 24 ч при 37 °С в атмосфере 5 - 10 % СO2 с повышенной влажностью выявляют следующие тинкториальные свойства:
· на жидких и полужидких питательных средах (0,1 %-й сывороточный агар) пневмококки растут в верхней части столбика среды с постепенным диффузным помутнением всего объема. При длительной инкубации выпадает хлопьевидный осадок;
· на «двухфазной» питательной среде отмечают помутнение жидкой среды и рост мелких прозрачных колоний на границе «жидкой» и «плотной» фазы;
· на плотных питательных средах пневмококки растут в виде нежных мелких прозрачных колоний. Для R-форм характерны сферические колонии с неровными краями. Иногда встречают слизистые (М-формы) колонии, особенно у серотипов пневмококка 3, 37. Просмотр чашек ведут визуально и с помощью лупы. Сывороточный агар - мелкие (диаметром до 1 мм) прозрачные плоские колонии с центральным углублением. «Шоколадный» агар - мелкие прозрачные колонии, окруженные зоной желто-зеленого альфа-гемолиза. Кровяной агар - мелкие плоские прозрачные колонии, окруженные зеленящей зоной альфа-гемолиза.
Биохимическая активность пневмококков во многом совпадает с активностью других зеленящих стрептококков. Для дифференциальной диагностики следует использовать пробу с оптохином и тесты на чувствительность к желчным кислотам.
Проба с оптохином (оптохин угнетает рост пневмококков): на чашку с кровяным агаром сплошным газоном засевают исследуемую культуру. На поверхность среды помещают диск, содержащий 5 мкг оптохина. После инкубации при 37 °С в течение 18 - 24 ч вокруг диска образуется зона ингибиции роста > 14 мм (диск диаметром 6 мм) или > 16 мм (диск диаметром 10 мм). Положительный контроль - контрольная культура S. pneumoniae, отрицательный контроль - S. salivarius.
Чувствительность к желчным кислотам (пневмококки лизируются в присутствии желчных кислот) можно определить с помощью желчного теста или дезоксихолатной пробы:
· желчный тест: на выросшую культуру S. pneumoniae накладывают бумажный диск, содержащий 20 %-й раствор желчи крупного рогатого скота. Чашку инкубируют в термостате 1 - 2 ч при температуре 37 °С. Вокруг диска с желчью появляется зона лизиса (1 - 2 мм) колоний пневмококков. Другие стрептококки к воздействию желчи устойчивы. Диски не стандартизированы по содержанию желчных кислот, поэтому к результатам теста следует относиться с настороженностью;
· дезоксихолатная проба: используют 10 %-й раствор дезоксихолата натрия. Для этого готовят суспензию исследуемой культуры в 1 - 2 мл дистиллированной воды или физиологическом растворе до мутности 1 по стандарту МакФарланд. Половину суспензии переносят в пробирку, маркированную словом «тест», другую половину оставляют в пробирке, маркированной словом «контроль». В пробирку «тест» следует добавить 3 - 4 капли 10 %-го раствора дезоксихолата натрия, в пробирку «контроль» - 3 - 4 капли 0,9 %-го хлорида натрия. Пробирки встряхивают и помещают на 1 - 2 ч в термостат при температуре 35 °С. Просветление жидкости в пробирке «тест» по сравнению с пробиркой «контроль» свидетельствует о принадлежности культуры к S. pneumoniae. Положительный контроль - контрольная культура S. pneumoniae, отрицательный контроль - S. salivarius.
Пневмококки каталазоотрицательны. Разлагают до кислоты глюкозу, лактозу, мальтозу, сахарозу, не ферментируют маннит, салицин, сорбит. Ферментируют инулин.
Для биохимической идентификации пневмококков также используют тест-системы, разрешенные к применению для этих целей в Российской Федерации в установленном порядке.
Реакцию латекс-агглютинации с нативным ликвором (экспресс-метод) для выявления специфических антигенов пневмококков выполняют в случае обнаружения в нем диплококков при бактериоскопическом исследовании или гнойного ликвора с помощью диагностических наборов, разрешенных к применению для этих целей в Российской Федерации в установленном порядке. Получение четкой положительной реакции с латексным диагностическим препаратом на пневмококки позволяет в течение 15 - 20 мин определить этиологию возбудителя.
8.2.3 Чувствительность пневмококков к антибактериальным препаратам
Изучение чувствительности к антибиотикам проводят методом серийных разведений в бульоне или в агаре и дискодиффузионным методом. Для метода серийных разведений в бульоне рекомендуется использовать бульон Мюллер-Хинтон с добавлением лизированной лошадиной крови. Для метода серийных разведений в агаре и дискодиффузионного метода используют агар Мюллер-Хинтон с добавлением 5 %-й дефибринированной крови барана.
Учитывая, что агар Мюллер-Хинтон доступен не для всех практических лабораторий, возможно использование вместо него среды АГВ (агар Гивенталя-Ведьминой) с добавлением 5 %-й дефибринированной крови барана. На среде АГВ можно определять чувствительность пневмококков к оксациллину, кларитромицину, азитромицину, клиндомицину, офлоксацину, диаметры зон подавления роста которых не отличаются от результатов, полученных на агаре Мюллер-Хинтон. Однако среду АГВ не используют для определения чувствительности пневмококков к ко-тримоксазолу из-за повышенного содержания тимина и тимидина, снижающих антимикробную активность препарата in vitro.
Наиболее важным является определение чувствительности S. pneumoniae к бета-лактамным антибиотикам (пенициллину, аминопенициллинам, карбапенемам, цефалоспоринам), хлорамфениколу, рифампицину, которые являются препаратами выбора для лечения пневмококковых менингитов. Дополнительно изучают чувствительность к макролидам, линкозамидам, ко-тримоксазолу. Включение в исследование эритромицина и клиндамицина позволяет выявить полную или частичную перекрестную устойчивость пневмококков к макролидам, линкозамидам и стрептограминам. Устойчивость к ко-тримоксазолу часто сопровождается резистентностью к пенициллину. Критерии оценки чувствительности штаммов S. pneumoniae к антибактериальным препаратам отражены в табл. 5.
Критерии оценки чувствительности пневмококков. Пограничные значения диаметров зон задержки роста и величин МПК антибиотиков
|
Содержание в диске (мкг) |
Диаметры зон ингибиции (мм) |
МПК (мг/л) |
|||||
|
R |
I |
S |
R |
I |
S |
||
|
Бензилпенициллин |
1 мкг оксациллина |
- |
- |
≥ 20 |
≥ 2 |
0,12 - 1,00 |
≤ 0,06 |
|
Амоксициллин |
- |
- |
- |
- |
≥ 8 |
4 |
≤ 2 |
|
Цефотаксим |
- |
- |
- |
- |
≥ 2 |
1 |
≤ 0,5 |
|
Цефтриаксон |
- |
- |
- |
- |
≥ 2 |
1 |
≤ 0,5 |
|
Цефепим |
- |
- |
- |
- |
≥ 2 |
1 |
≤ 0,5 |
|
Имипенем |
- |
- |
- |
- |
≥ 1 |
0,25 - 0,50 |
≤ 0,12 |
|
Меропенем |
- |
- |
- |
- |
≥ 1 |
0,5 |
≤ 0,25 |
|
Эритромицин |
15 |
≤ 15 |
16 - 20 |
≥ 21 |
≥ 1 |
0,5 |
≤ 0,25 |
|
Линкомицин |
15 |
≤ 17 |
17 - 20 |
≥ 21 |
≥ 8 |
4 - 8 |
≤ 2 |
|
Клиндамицин |
2 |
≤ 15 |
16 - 18 |
≥ 19 |
≥ 1 |
0,5 |
≤ 0,25 |
|
Тетрациклин |
30 |
≤ 18 |
19 - 22 |
≥ 23 |
≥ 8 |
4 |
≤ 2 |
|
Хлорамфеникол |
30 |
≤ 20 |
- |
≥ 21 |
≥ 8 |
- |
≤ 4 |
|
Рифампицин |
5 |
≤ 16 |
17 - 18 |
≥ 19 |
≥ 4 |
2 |
≤ 1 |
|
Ко-тримоксазол |
1,25/23,75 |
≤ 15 |
16 - 18 |
≥ 19 |
≥ 4/76 |
1/19 - 2/38 |
≤ 0,5/9,5 |
|
Ванкомицин |
30 |
- |
- |
≥ 17 |
- |
- |
≤ 1 |
Изучение лекарственной чувствительности пневмококков начинают с выявления пенициллинустойчивых штаммов. Это исследование проводят дискодиффузионным методом, с помощью скрининга с диском, содержащим 1,0 мкг оксациллина. При выявлении зоны ингибиции роста штамма пневмококка вокруг диска с 1 мкг оксациллина ≥ 20 мм, этот штамм расценивают как чувствительный ко всей группе бета-лактамных антибиотиков. Если зона задержки роста < 20 мм, необходимо дальнейшее изучение штамма с определением МПК к бета-лактамным антибиотикам (пенициллину, аминопенициллинам, цефалоспоринам, карбапенемам) с помощью Е-тестов или методом серийных разведений в бульоне, для выявления умеренно резистентных и резистентных штаммов. В первую очередь рекомендуется определять МПК к пенициллину, амоксициллину, цефотаксиму (цефтриаксону, цефепиму), имипенему (меропенему).
Изучение чувствительности к макролидам (эритромицин), линкозамидам (клиндамицин), хлорамфениколу, рифампицину, ко-тримоксазолу проводят дискодиффузионным методом по общепринятой методике, в соответствии с методическими указаниями МУК 4.2.1890-04 «Определение чувствительности микроорганизмов к антибактериальным препаратам». Для этих целей возможно использование тест-систем, разрешенных к применению в Российской Федерации в установленном порядке.
8.3. Гемофильные менингиты, обусловленные Haemophilus influenzae типа «b»
8.3.1. Характеристика возбудителя
Согласно «Определителю бактерий Берджи» Haemophilus influenzae наряду с другими многочисленными представителями (более 15 видов) относят к роду Haemophilus, который входит в семейство Pasteurellaceae (подгруппа 3), относящееся к 5 группе микроорганизмов, включающей все факультативно-анаэробные грамотрицательные палочки. Из организма человека можно выделить 8 видов гемофилов, причем только 2 из них - Haemophilus influenzae и Haemophilus duckreyi являются основными патогенами человека. Haemophilus influenzae - небольшие (0,3 - 0,4×1,0 - 1,5 мкм) грамотрицательные, сферические, овальные и палочковидные клетки. Иногда образуют нити и имеют заметный полиморфизм, особенно в материале от больных, которые получали бета-лактамные антибиотики. Гемофилы неподвижны, спор не образуют, медленно окрашиваются анилиновыми красителями. Каталазоположительны. Оксидазоположительны.
Haemophilus influenzae - факультативный анаэроб, хорошо растущий на воздухе. Большинство видов Haemophilus при культивировании требуют присутствия в питательной среде Х- и/или V-факторов. Термостабильный фактор роста X (гемин) образуется из гема путем замены двухвалентного иона железа на трехвалентный. Гем, в свою очередь, в изобилии содержится в эритроцитах, входя в состав гемоглобина. Фактор V - это термолабильный кофермент никотинамидадениндинуклеотид (НАД), участвующий в окислительно-восстановительных реакциях бактериальных клеток. Фактор V синтезируется рядом бактерий (например, сардинами, стафилококками, нейссериями и другими) и присутствует в животных клетках, в том числе в эритроцитах. Добавление в питательную среду НАД удовлетворяет потребность микроорганизмов в факторе V. Внутри рода микроорганизмы дифференцируют по потребности в указанных факторах роста и на основании биохимических свойств, которые приведены в табл. 6.
Haemophilus influenzae нуждается как в Х-, так и в V-факторах роста. Температурные границы роста гемофилов 24 - 43 °С, оптимальная температура 37 °С. Исходя из того, что гемофилам для культивирования необходимы факторы роста (X и/или V), оптимальной средой является «шоколадный» агар, в который входит гретая кровь, содержащая Х- и V-факторы, выделяющиеся при термическом разрушении эритроцитов. В зависимости от состояния популяции на питательных средах капсульные штаммы Haemophilus influenzae формирует слизистые М-колонии (сочные, сероватые, с радужной окраской в проходящем свете) или блестящие S-колонии (полупрозрачные). Бескапсульные штаммы на твердых средах формируют очень мелкие R-колонии (с неровным краем, без радужной окраски в проходящем свете, серовото-белого цвета). Капсульные бактерии Haemophilus influenzae содержат капсульный полисахарид одного из 6 типов (а, b, с, d, e, f), которые отличаются по составу входящих в него углеводов и антигенным свойствам.
Биохимические свойства различных видов рода Haemophilus
|
Гемолиз |
Каталаза |
Оксидаза |
Порфириновый тест |
Потребность в факторах роста |
Образование кислоты |
|||||
|
из глюкозы |
из фруктозы |
из сахарозы |
из лактозы |
из маннозы |
||||||
|
Н. influenzae |
- |
+ |
+ |
- |
X, V |
+ |
- |
- |
- |
- |
|
Н. parainfluenzae |
- |
± |
+ |
+ |
V |
+ |
+ |
+ |
- |
+ |
|
Н. haemolyticus |
+ |
+ |
+ |
- |
X, V |
+ |
± |
- |
- |
- |
|
Н. parahaemolyticus |
+ |
± |
+ |
+ |
V |
+ |
+ |
+ |
- |
- |
|
Н. aphrophilus |
- |
- |
- |
± |
- |
+ |
+ |
+ |
+ |
+ |
|
Н. paraprhrophilus |
- |
- |
+ |
+ |
V |
+ |
+ |
+ |
+ |
+ |
|
Н. seqnis |
- |
± |
- |
+ |
V |
± |
± |
± |
- |
- |
|
Н. ducreyi |
- |
+ |
+ |
- |
X |
- |
- |
- |
- |
- |
Основную эпидемиологическую опасность представляет Haemophilus influenzae типа «b», так как вызывает тяжелейшие менингиты, сепсис, пневмонии и другие инфекционные заболевания. Капсульный антиген Hib состоит из полирибозилрибитолфосфата (PRP или ПРФ). Идентификация Haemophilus influenzae по ферментативной и метаболической активности представляет определенные трудности из-за значительного различия показателей у различных штаммов одного и того же вида. Однако определение метаболизма индола, уреазы и орнитиндекарбоксилазы (ОДС) является необходимым условием для биотипирования Hib, которое позволяет определить биотип с I по VIII.
8.3.2. Лабораторная диагностика
Диагностику проводят согласно общей схеме исследования материала при бактериальных менингитах. Идентификацию менингитов, обусловленных Haemophilus influenzae типа «b» проводят по следующим тестам:
· обнаружение в нативном ликворе нежных полиморфных палочек;
· рост только на средах, содержащих Х- и V-факторы роста («шоколадный» агар);
· характерная морфология культурального мазка, окрашенного по Граму;
· положительная сахаролитическая активность в отношении глюкозы;
· выявление потребности в X и V факторах роста;
· детекция специфических Hib-антигенов в реакции латекс-агглютинации.
При бактериоскопии нативного ликвора (окраска водно-спиртовым раствором метиленовой сини) обнаруживают мелкие, нежные, полиморфные палочки или коккобациллы, которые обладают капсулой разной степени выраженности и образуют короткие и длинные (нитеподобные) цепочки. В бактериоскопическом препарате палочковидные микробные клетки располагаются вне- и внутрилейкоцитарно.
При посеве на питательные среды и дальнейшей инкубации в течение 24 ч при 37 °С в атмосфере с 5 - 10 % СО2 и повышенной влажностью выявляют следующие тинкториальные свойства:
· на полужидких питательных средах (0,1 %-й сывороточный агар) роста нет, но возбудитель сохраняется в жизнеспособном состоянии до 48 ч;
· на «двухфазной» питательной среде отмечают рост на «плотной» фазе и отсутствие видимого роста на «жидкой» фазе;
· на «шоколадном» агаре Haemophilus influenzae растут в виде серых, слизистых, блестящих колоний с ровными краями, диаметр - 0,2 - 2,0 мм. Колонии в R-форме мелкие, зернистые, с неровным краем, серовато-белого цвета. Рост культуры часто сопровождается резким «мышиным» запахом (запах индола).
На сывороточных средах Haemophilus influenzae не растут.
При бактериоскопии культуры (окраска по Граму) видны грамотрицательные полиморфные палочки или коккобациллы размером от точечных до средних, обычно менее 1 мкм в ширину и различные по длине, часто просматривают капсулу, расположены беспорядочно. Иногда обнаруживают короткие и длинные (нитеподобные) цепочки.
Сахаролитическая и ферментативная активность Haemophilus influenzae отличается непостоянством. Из целого ряда сахаров они разлагают глюкозу до кислоты. Для уточнения биохимических свойств используют тест-системы, разрешенные к применению для этих целей в Российской Федерации в установленном порядке. Использование некоторых наборов позволяет проводить полное биохимическое тестирование культуры в течение 2 ч с определением биотипа возбудителя. Биотипирование позволяет определить популяционные различия штаммов и методически основано на выявлении трех продуктов метаболизма микробной клетки: уреазы, индола и орнитиндекарбоксилазы (табл. 7).
Биотипирование Haemophilus influenzae
|
Индол |
Уреаза |
ОДК* |
|
|
I |
+ |
+ |
+ |
|
II |
+ |
+ |
- |
|
III |
- |
+ |
- |
|
IV |
- |
+ |
+ |
|
V |
+ |
- |
+ |
|
VI |
- |
- |
+ |
|
VII |
+ |
- |
- |
|
VIII |
- |
- |
- |
|
ОДК* - орнитиндекарбоксилаза. |
|||
Потребность в Х- и V-факторах роста определяют путем посева чистой культуры на сывороточный агар, не содержащий факторы роста. Далее на поверхность засеянной чашки накладывают диски, пропитанные Х- и V-факторами роста. Расстояние между дисками 5 мм. Колонии Haemophilus influenzae растут только между дисками.
Реакцию латекс-агглютинации с нативным ликвором (экспресс-метод) проводят при наличии признаков гнойного воспаления и/или при обнаружении бактериальных клеток. Применяют наборы латекс-диагностикумов, разрешенные к применению для этих целей в Российской Федерации в установленном порядке, которые позволяют выявлять специфические антигены гемофильных палочек типа «b» в ликворе и /или крови. С помощью латекс-диагностического препарата проводят определение типовой принадлежности у выделенной из ликвора и крови культуры Haemophilus influenzae. Четкая реакция латекс-агглютинации Hib-латекс-диагностикума и тестируемой культуры Haemophilus influenzae, предварительно прошедшей этапы идентификации, позволяет отнести ее к Haemophilus influenzae типа «b».
8.3.3. Чувствительность Haemophilus influenzae к антибактериальным препаратам
Результаты определения лекарственной чувствительности используют для выбора наиболее эффективного антибактериального препарата для лечения больных и для сбора эпидемиологической информации об устойчивости к антибактериальным средствам микроорганизмов, циркулирующих в определенных регионах и представляющих угрозу для общественного здравоохранения. Контроль за лекарственной чувствительностью Haemophilus influenzae приобретает особую актуальность из-за возрастания потенциала резистентных к антибактериальным препаратам штаммов. Наибольшее значение имеет приобретенная резистентность к ампициллину, обусловленная продукцией плазмидных бета-лактамаз. Данное обстоятельство указывает на ограничения при использовании бета-лактамных антибиотиков при лечении гнойно-септических инфекций, вызванных Haemophilus influenzae и необходимость выбора наиболее эффективных препаратов на основании данных антибиотикограммы. Для изучения чувствительности используют дискодиффузионный метод и диффузионный количественный метод Е-тест.
Особые требования предъявляют к выбору питательной среды, и наиболее приемлемым вариантом признана питательная среда НТМ (Haemophilus Test Medium), содержащая в своем составе необходимые для гемофил факторы роста и позволяющая достоверно интерпретировать результаты.
Среду НТМ можно приготовить в лаборатории на основе бульона или агара Мюллер-Хинтон. После растворения основы в нее добавляют дрожжевой экстракт (до конечной концентрации 5 мг/мл) и раствор гематина (до конечной концентрации 15 мг/л). Для приготовления основного раствора гематина 50 мг порошка помещают в 100,0 мл 0,01 N NaOH (0,01 моль/л) и нагревают при тщательном перемешивании до полного растворения. В подготовленную для автоклавирования среду на 1 л вносят 30,0 мл основного раствора гематина. После автоклавирования и охлаждения основы до 48 - 50 °С в нее асептически вносят раствор никотинамидадениндинуклеотид (НАД) до конечной концентрации 15 мг/л. Раствор НАД стерилизуют фильтрацией через мембранные фильтры с размером пор 0,45 мкм. Следует помнить, что при определении чувствительности к сульфаниламидам и триметоприму в охлажденную до 48 - 50 °С среду асептически вносят также раствор тимидин фосфорилазы до конечной концентрации 0,2 ед./мл.
Выполнение дискодиффузионного метода предусматривает посев чистой, свежей культуры на чашки со средой НТМ. Предварительно готовят микробную суспензию мутностью 0,5 по стандарту МакФарланд. Ватный стерильный тампон смачивают в суспензии, несколько отжимают о стенки пробирки и выполняют посев на поверхность среды путем тщательного втирания бактериальной суспензии. Далее накладывают на поверхность среды диски обычным способом, не более 5 дисков на чашку диаметром 90 мм. Чашки инкубируют при 37 °С на протяжении 24 ч в атмосфере с 5 - 10 % СO2. Затем проводят учет результатов путем замера зон задержки роста и сопоставления полученных данных с оценочной таблицей. Метод позволяет классифицировать исследованные штаммы на чувствительные, умеренно резистентные и резистентные. Рекомендуемый перечень антибактериальных препаратов для определения чувствительности Haemophilus influenzae приведен в табл. 8, а критерии интерпретации результатов определения чувствительности Haemophilus influenzae приведены в табл. 9.
Рекомендуемый перечень антибактериальных препаратов для определения чувствительности Haemophilus influenzae
|
Дополнительные АБП |
|
|
· Ампициллин · Ампициллин/сульбактам или амоксициллин/клавулат · Тест с нитроцефином для выявления продукции бета-лактамаз |
· Тетрациклин или доксициклин · Ко-тримоксазол · Хлорамфеникол · Фторхинолоны · Цефотаксим или цефтриаксон |
Критерии интерпретации результатов определения чувствительности Haemophilus influenzae: пограничные значения диаметров зон подавления роста (мм) и МПК* (мг/л) антибактериального препарата
|
Содержание в диске (мкг) |
Диаметр зон подавления роста (мм) |
МПК (мг/л) |
|||||
|
Р |
П |
Ч |
Р |
П |
Ч |
||
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
|
БЕТА-ЛАКТАМЫ** |
|||||||
|
Ампициллин |
10 |
≤ 18 |
19 - 21 |
≥ 22 |
≥ 4 |
2 |
≤ 1 |
|
Ампициллин/сульбактам |
10/10 |
≤ 19 |
- |
≥ 20 |
≥ 4/2 |
- |
≤ 2/1 |
|
Амоксициллин/клавуланат |
20/10 |
≤ 19 |
- |
≥ 20 |
≥ 8/4 |
- |
≤ 4/2 |
|
Цефаклор |
30 |
≤ 16 |
17 - 19 |
≥ 20 |
≥ 32 |
16 |
≤ 8 |
|
Цефамандол |
- |
- |
- |
- |
≥ 16 |
8 |
≤ 4 |
|
Цефуроксим |
30 |
≤ 16 |
17 - 19 |
≥ 20 |
≥16 |
8 |
≤ 4 |
|
Цефотаксим |
30 |
- |
- |
≥ 26 |
- |
- |
≤ 2 |
|
Цефтриаксон |
30 |
- |
- |
≥ 26 |
- |
- |
≤ 2 |
|
Цефтазидим |
30 |
- |
- |
≥ 26 |
- |
- |
≤ 2 |
|
Цефтибутен |
30 |
- |
- |
≥ 28 |
- |
- |
≤ 2 |
|
Цефиксим |
5 |
- |
- |
≥ 21 |
- |
- |
≤ 1 |
|
Цефподоксим |
10 |
- |
- |
≥ 21 |
- |
- |
≤ 2 |
|
Цефепим |
30 |
- |
- |
≥ 26 |
- |
- |
≤ 2 |
|
Азтреонам |
30 |
- |
- |
≥ 26 |
- |
- |
≤ 2 |
|
Имипенем |
10 |
- |
- |
≥ 16 |
- |
- |
≤ 4 |
|
Меропенем |
10 |
|
|
≥ 20 |
|
|
≤ 0,5 |
|
Эртапенем |
10 |
|
|
≥ 19 |
|
|
≤ 0,5 |
|
МАКРОЛИДЫ |
|||||||
|
Кларитромицин |
15 |
≤ 10 |
11 - 12 |
≥ 13 |
≥ 32 |
16 |
≤ 8 |
|
Азитромицин |
15 |
- |
- |
≥ 12 |
- |
- |
≤ 4 |
|
ХИНОЛОНЫ |
|||||||
|
Ципрофлоксацин |
5 |
- |
- |
≥ 21 |
- |
- |
≤ 1 |
|
Офлоксацин |
5 |
- |
- |
≥ 16 |
- |
- |
≤ 2 |
|
Левофлоксацин |
5 |
- |
- |
≥ 17 |
- |
- |
≤ 2 |
|
Спарфлоксацин |
|
|
|
|
- |
- |
≤ 0,25 |
|
Моксифлоксацин |
5 |
- |
- |
≥ 18 |
- |
- |
≤ 1 |
|
Гатифлоксацин |
5 |
- |
- |
≥ 18 |
- |
- |
≤ 1 |
|
ДРУГИЕ ПРЕПАРАТЫ |
|||||||
|
Тетрациклин |
30 |
≤ 25 |
26 - 28 |
≥ 29 |
≥ 8 |
4 |
≤ 2 |
|
Хлорамфеникол |
30 |
≤ 25 |
26 - 28 |
≥ 29 |
≥ 8 |
4 |
≤ 2 |
|
Рифампицин |
5 |
≤ 16 |
17 - 19 |
≥ 20 |
≥ 4 |
2 |
≤ 1 |
|
Ко-тримоксазол |
1,25/23,75 |
≤ 10 |
11 - 15 |
≥ 16 |
4/76 |
1/19 - 2/38 |
≤ 0,5/9,5 |
|
* Критерии интерпретации результатов тестирования с определением МПК применимы только для метода серийных разведений. ** Для прогнозирования чувствительности к бета-лактамным антибиотикам целесообразно проводить непосредственное выявление выработки бета-лактамаз в тесте с нитроцефином. Описаны штаммы устойчивые к ампициллину, но не продуцирующие бета-лактамазы. Их следует расценивать как устойчивые к защищенным пенициллинам и цефалоспоринам II поколения. |
|||||||
8.4. Гнойные бактериальные менингиты, обусловленные «прочими» возбудителями
8.4.1. Характеристика возбудителей
В структуре бактериальных менингитов, вызываемых «прочими» возбудителями, можно условно выделить менингиты новорожденных, посттравматические и послеоперационные менингиты, «вторичные» менингиты и менингиты иммунокомпромиссных больных.
Менингиты новорожденных преимущественно обусловлены возбудителями, входящими в род Streptococcus (S. agalactiae, S. pyogenes и др.), род Listeria (L. monocytogenes), семейство Enterobacteriaceae (Klebsiella spp., Enterobacter spp, E. coli и др.). Заражение происходит при прохождении плода по родовым путям или трансплацентарно.
У пациентов, перенесших травмы или операционные вмешательства, важнейшими этиологическими факторами заболевания являются представители рода Staphylococcus (S. aureus, S. epidermidis и др.), семейство Enterobacteriaceae (К. pneumoniae, E. coli, Proteus spp. и др.), рода Pseudomonas (P. aeruginosa, P. mallei и др.), рода Enterococcus (E. faecalis).
Менингиты у лиц с врожденным или приобретенным нарушением функций иммунной системы (тяжелые хронические заболевания сердечно-сосудистой системы, легких, почек, печени, туберкулез, онкологические заболевания, ВИЧ и т.д.) в первую очередь связаны с широким спектром грамотрицательных бактерий, входящих в семейство Enterobacteriaceae (К. pneumoniae, P. mirabilis, E. coli, Serratia spp.), род Pseudomonas, род Acinetobacter (A. baumanii), дрожжеподобных грибов (род Candida, род Cryptococcus).
«Вторичные» менингиты чаще всего развиваются как осложнения инфекционных заболеваний ЛОР-органов, остеомиелита и обусловлены представителями рода Staphylococcus (S. aureus), рода Pseudomonas (P. aeruginosa), семейства Enterobacteriaceae (К. pneumoniae, E. coli и т.д.).
Так называемые «прочие» возбудители широко распространены во внешней среде и составляют основной спектр условно-патогенной микрофлоры, поэтому несоблюдение правил сбора и транспортирования материала для исследования, нарушение требований по асептике при выполнении лабораторных процедур может приводить к контаминации крови и ликвора. Для дифференциации истинной патогенетической роли микроорганизмов необходимо учитывать следующие факторы:
· клиника бактериального менингита должна сопровождаться цитологической картиной гнойного менингита в ликворе (нейтрофильный плеоцитоз);
· морфологические особенности выросшей культуры (окраска по Граму) должны совпадать с морфологией микробных клеток при бактериоскопии нативного ликвора и «толстой капли» крови, а также не противоречить результатам серологических исследований (латекс-агглютинация, ВИЭФ, РНГА);
· рост из ликвора и/или крови двух и более микробных агентов может свидетельствовать о контаминации материала;
· культуры, выросшие из крови и ликвора, взятые от одного больного должны быть идентичны по биологическим свойствам.
8.4.2. Лабораторная диагностика
Диагностику «прочих» возбудителей гнойных бактериальных менингитов выполняют по общей схеме исследования материала при бактериальных менингитах. В связи с тем, что инфицирование мягких оболочек и вещества мозга преимущественно происходит гематогенным путем, особенно важное значение приобретает посев крови на гемо-культуру.
При обнаружении в мазке нативного ликвора или крови дрожжеподобных грибов, кокков или палочек, имеющих своеобразную морфологию, отличающую их от основных возбудителей гнойных бактериальных менингитов, дополнительно к посеву на чашки с «шоколадным» агаром необходимо произвести высев материала на соответствующие питательные среды (дрожжеподобные грибы - среда Сабуро, кокки - кровяной агар, желточно-солевой агар с маннитолом, палочки - кровяной агар, среда Эндо).
В случае выявления роста «прочих» возбудителей гнойных бактериальных менингитов на «шоколадном» агаре, проводят предварительную идентификацию изолята с помощью простых тестов (табл. 10) с дальнейшем определением вида возбудителя.
Простые дифференцирующие признаки «прочих» возбудителей гнойных бактериальных менингитов
|
Рост на «шоколадном» агаре |
Бактериоскопия |
Оксидаза |
Каталаза |
|
|
Семейство Enterobacteriaceae |
Круглые, выпуклые, иногда слизистые колонии. Гнилостный запах |
Грам-палочки |
- |
+ |
|
Род Pseudomonas |
Крупные слизистые колонии, специфический запах мыла, зеленоватый пигмент |
Грам-палочки |
+ |
+ |
|
Род Acinetobacter |
Небольшие непрозрачные колонии серого цвета без гемолизирующих свойств |
Грам-палочки, цепочки |
- |
+ |
|
Род Listeriae |
Слизистые тонкие колонии, иногда в виде налета. Специфический запах творога или молочной сыворотки |
Грам + палочки |
- |
+ |
|
Род Streptococcus |
Мелкие колонии без тенденции к слиянию. Альфа-, бета-, гамма-гемолиз вокруг колоний |
Грам + кокки, цепочки |
X |
- |
|
Род Enterococcus |
Мелкие непрозрачные сероватые колонии. Альфа-, бета-гемолиз вокруг колоний |
Грам + кокки, цепочки |
X |
- |
|
Род Staphylococcus |
Гладкие выпуклые непрозрачные колонии белого или золотистого цвета |
Грам + кокки, гроздья |
- |
+ |
|
Дрожжеподобные грибы |
Крупные кремовые колонии с бахромой по периферии. Напоминают «капли майонеза» |
Грибы |
X |
X |
|
- тест отрицательный + тест положительный X тест не определяется |
||||
Особенностью течения «прочих» менингитов часто является неэффективность антибактериальной терапии, связанная с резистентностью возбудителей к широкому спектру антибиотиков. Правильный и быстрый подбор препарата может сыграть решающее значение при лечении больного.
Чувствительность к антибактериальным препаратам определяют в соответствии с методическими указаниями МУК 4.2.1890-04 «Определение чувствительности микроорганизмов к антибактериальным препаратам» дискодиффузионным методом и методом серийных разведений, в первую очередь к бета-лактамным антибиотикам (пенициллину, аминопенициллинам, цефалоспоринам, карбапенемам), хлорамфениколу, рифампицину, фторхинолонам, с учетом биологических особенностей возбудителя.
9. Питательные среды и реактивы
9.1. Питательные среды
Сывороточный агар.
Основой служит 1,2 - 1,5 %-й агар (рН 7,4), приготовленный на бульоне из рыбного гидролизата, из бульона из переваре Хоттингера (аминный азот 150 - 180 мг/мл) или на сухом питательном агаре специального назначения.
К 80,0 мл расплавленного и остуженного до 50 °С агара добавляют 20,0 мл инактивированной при 56 °С в течение 30 мин сыворотки, консервированной хлороформом или без консерванта. После перемешивания среду разливают в чашки.
Сывороточная среда с линкомицином.
К 80,0 мл расплавленного и остуженного агара добавляют 20,0 мл сыворотки и 0,5 мл раствора линкомицина в концентрации 1000 мкг/мл. Конечная концентрация антибиотика в среде 5 мкг/мл.
Плотные среды с углеводами.
Готовят на той же питательной основе, что и сывороточные среды.
К 75,0 мл агаровой основы добавляют 0,9 г одного из углеводов (глюкоза, мальтоза, сахароза, лактоза, фруктоза) и 3,9 мл раствора индикатора фенолового красного. Стерилизуют текучим паром 3 дня по 30 мин или при 0,5 атм в течение 30 мин.
Индикатор феноловый красный получают, смешивая 0,4 г порошка фенол-рот с 16,0 мл 0,1 N раствора NaOH. Затем раствор доводят до объема 200 мл дистиллированной водой, разливают во флаконы и стерилизуют при 1 атм в течение 20 мин.
Желчно-сывороточный агар.
Растворяют в 100 мл дистиллированной воды 5 г сухой бычьей желчи, фильтруют, доводят рН до 7,2 - 7,4, стерилизуют текучим паром 3 дня.
К 80,0 мл расплавленного и охлажденного до 50 °С питательного агара добавляют 4 мл стерильного раствора желчи, перемешивают, затем добавляют 20,0 мл сыворотки животных, снова перемешивают и разливают по чашкам. Конечная концентрация желчи в среде 0,2 %.
Полужидкий 0,1 %-й сывороточный агар.
В качестве основы используют мясопептонный бульон, перевар Хоттингера, рыбный гидролизат, Мартеновский бульон и др. К 4,0 мл 0,1 %-го полужидкого питательного агара, рН 7,4, добавляют 1,0 мл предварительно инактивированной сыворотки. Пробирки ставят на сутки в термостат для контроля.
Кровяной агар.
Основой агара служит колумбийский агар, агар для бруцелл, эритрит-агар, АГВ (агар Гивенталя-Ведьминой) и т.д., рН 7,2 - 7,4.
К расплавленному и охлажденному до температуры 50 °С агару добавляют 5 % дефибринированной крови барана, лошади, крупного рогатого скота.
Тщательно перемешивают, избегая образования пузырьков и пены, и разливают в чашки Петри.
«Шоколадный» агар.
Основой агара служит колумбийский агар, агар для бруцелл, эритрит-агар, АГВ (агар Гивенталя-Ведьминой) и т.д.
К 100 мл растопленного 2 %-го агара с 0,5 %-й глюкозой (рН 7,4) небольшими порциями прибавляют 8 - 10 мл дефибринированной крови лошади или человека. Агар тщательно перемешивают и подогревают на водяной бане при температуре 70 - 80 °С, постоянно встряхивая, пока цвет агара не станет шоколадным.
«Двухфазная» питательная среда.
«Плотная» фаза («шоколадный» агар) - готовят простой питательный агар (на основе триптического перевара Хоттингера, триптикоза-соевого и др.), разливают во флаконы по 50,0 мл, которые автоклавируют при 120 °С в течение 20 мин. В горячий флакон с агаром добавляют по 3,0 - 5,0 мл крови, перемешивают и прогревают при 65 - 80 °С в течение 10 мин двукратно. Среду скашивают.
«Жидкую» фазу готовят из сахарного бульона на переваре Хоттингера, который в объеме 50,0 мл добавляют в каждый флакон. Для приготовления сахарного бульона требуются 200 г перевара Хоттингера, 800 мл воды, 10 г глюкозы и 5 г NaCl. Далее стерилизуют при 0,5 атмосферах в течение 30 мин, рН 7,3 - 7,4. Готовую «двухфазную» среду хранят при 4 °С в холодильнике, перед посевом патологического материала согревают в термостате.
9.2. Рецепты приготовления красок
Водно-спиртовой раствор метиленовой сини: готовят насыщенный спиртовой раствор метиленовой сини, для чего 8 - 9 г метиленовой сини растворяют в 100 мл этилового спирта (96°). Далее 1,0 мл насыщенного спиртового раствора метиленовой сини разбавляют в 30,0 мл дистиллированной воды.
Растворы для окраски по Грамму в модификации Калины:
а) 0,5 %-й спиртовой раствор бриллиантовой зелени:
· бриллиантовой зелени 0,05 г;
· спирта этилового чистого 10,0 мл.
Смешивают и хранят во флаконе с резиновой пробкой;
б) основной реактив:
· 0,5 %-й спиртовой раствор йодистого калия - 96,0 мл;
· 5 %-й спиртовой раствор основного фуксина - 2,0 мл;
· 5 %-й спиртовой раствор йода - 2,0 мл.
При подогревании на водяной бане готовят 0,5 %-й спиртовой раствор йодистого калия. После полного растворения навески йодистого калия в спирту раствор соединяют с раствором фуксина и йода. Полученную смесь хранят во флаконе из желтого стекла с притертой или резиновой пробкой;
в) раствор спирта:
· спирта этилового 96° - 30,0 мл;
· дистиллированной воды - 70,0 мл;
г) водный раствор фуксина:
· основной фуксин Циля - 1,0 мл;
· дистиллированной воды - 9,0 мл.
Раствор рекомендуется ежедневно обновлять.
Для пополнения Национальной коллекции штаммов менингококков, а так же для выявления биологических особенностей менингококков (в том числе и генетических) на различных территориях Российской Федерации просим организовать доставку выделенных от больных штаммов менингококков в Российской центр по МИ и ГБМ с использованием транспортных сред (столбик сывороточного агара под вазелином, среда Амиес) по адресу: 111123, Москва, ул. Новогиреевская, д. 3а, Королевой Ирине Станиславовне. Телефон: (095) 672-11-28; E-mail: rocmi@pcr.ru.
Рисунок 1
Исследование ликвора для выделения и идентификации возбудителей генерализованных форм менингококковой инфекции и гнойных бактериальных менингитов
Материал отбирается при поступлении больного в стационар до назначения антибиотикотерапии
Исследование крови для выделения и идентификации возбудителей генерализованных форм менингококковой инфекции и гнойных бактериальных менингитов
Материал отбиравшей при поступлении больного в стационар до назначения антибиотикотерапии
Исследование носоглоточной слизи на менингококковую инфекцию